Очаговый туберкулез легких.
Очаговый туберкулез легких относится к проявлениям вторичного туберкулеза, является начальной формой туберкулеза легких у взрослых. К нему относятся: острый, или мягкоочаговый, туберкулез и фиброзно-очаговый туберкулез, более давний, с очаговыми образованиями не более 1 см в диаметре.
Острый очаговый туберкулез легких морфологически проявляется развитием эндо- и перибронхита мелких апикальных веточек системы 1-го и 2-го сегментарных бронхов с последующим казеозным некрозом стенок бронхов. Вовлечение в процесс прилежащих альвеол приводит к образованию очага казеозной ацинозной или лобулярной бронхопневмонии. В течение длительного периода процесс ограничивается территорией ацинуса или дольки. При тенденции к прогрессированию в окружности первоначально возникших очагов появляются новые, развивающиеся путем контакта в пределах того же легочного сегмента. В лимфатических путях, соединительно-тканных прослойках, перибронхиальной и периваскулярной ткани отмечается лимфостаз, переходящий на корень легкого.
Типичный путь прогрессирования очагового туберкулеза легких – бронхогенный, с развитием новых бронхопневмонических очагов. Поражение лимфатических узлов не характерно. При благоприятном течении очаги бронхопневмонии подвергаются инкапсуляции, обызвествлению, фиброзу или гиалинозу. Очаги («реинфекты») при фиброзноочаговом туберкулезе легких носят характер латентно протекающих, но при неблагоприятных условиях возможно обострение с экссудативной реакцией и ростом зоны некроза. При поражении бронхиального дерева с выделением туберкулезных микобактерий возникает открытая форма туберкулеза легких. При затихании процесса нередко возникает диффузный склероз верхних сегментов.
Инфильтративно-пневмонический туберкулез легких.
Инфильтративный туберкулез легких известен давно. T.H. Laenec [1781-1926], на основании секционных данных описал его как желатинозную пневмонию. Инфильтрат развивается в результате обострения инкапсулированных очагов, которые могут быть не только в легких, но и внутригрудных лимфатических узлах. Когда инфильтративный фокус развивается в неизмененной ткани, тогда вокруг свежего очага или слившихся нескольких очагов развивается перифокальное воспаление. Инфильтративный туберкулез легких характеризуется наличием в легких воспалительных изменений, преимущественно эксудативного характера с казеозным некрозом и с наличием или без деструкции легочной ткани. Инфильтративный туберкулез легких может быть различного происхождения. У одних больных инфильтративные фокусы развиваются в результате бронхогенного заноса МБТ в здоровую легочную ткань, из обострившихся латентных верхушечных очагов, у других больных инфильтрат представляет собой перифокальное воспаление на фоне небольших и поэтому трудно определяемых рентгенологически очагов более давнего происхождения.
Патологоанатомически инфильтративно-пневмонический туберкулез легких характеризуется наличием одного или нескольких мелких, разной давности очагов творожистого некроза с зоной перифокального воспаления, в несколько раз превосходящей их по размерам. Характер экссудата при этом различный: серозный, серозно-фибринозный; встречаются десквамативный альвеолит, желатинозная инфильтрация. По протяженности процесс может ограничиваться долькой, но может занимать и всю долю легкого. Пролиферативная реакция заканчивается развитием соединительной ткани, оставляя после себя фиброзные интерстициальные изменения — индурационное поле.
Исходы инфильтративно-пневмонического туберкулеза легких:
- полная резорбция перифокальной зоны или карнификация пораженного участка с инкапсуляцией и обызвествлением казеозных очагов (переход в фиброзноочаговую форму);
- казеация зоны перифокального воспаления, присоединение распада, секвестрации и переход в казеозную пневмонию или острый кавернозный туберкулез легких;
- при наклонности к казеозному некрозу инфильтрат подвергается полному или частичному распаду. В результате формируется пневмониогенная каверна, размеры которой зависят от объема инфильтративно-пневмонического фокуса и некроза.
Казеозная пневмония.
Казеозная пневмония возникает чаще всего в результате прогрессирования инфильтративно-пневмонического туберкулеза, но может осложнить течение любой формы туберкулеза легких. Основной морфологический признак казеозной пневмонии — преобладание казеозных изменений над неспецифическими перифокальными. В зависимости от размера пораженного участка легкого различают:
- ацинозную;
- лобулярную сливную;
- сегментарную;
- лобарную казеозную пневмонию.
При прогрессировании казеозной пневмонии развивается поликавернозный туберкулез легких.
Туберкулема легких.
 Туберкулема легких — своеобразное клинико-анатомическое проявление вторичного туберкулез легких, характеризующееся образованием в легких плотного казеозного фокуса (иногда нескольких) округлой формы, четко отграниченного от окружающей ткани фиброзной капсулой. (Рис. 1.4.10.)
Туберкулема легких — своеобразное клинико-анатомическое проявление вторичного туберкулез легких, характеризующееся образованием в легких плотного казеозного фокуса (иногда нескольких) округлой формы, четко отграниченного от окружающей ткани фиброзной капсулой. (Рис. 1.4.10.)
Источником формирования туберкулем в основном служат две формы туберкулеза, легких: инфильтративно-пневмоническая и очаговая. Кроме того, туберкулемы образуются из кавернозного туберкулеза посредством заполнения каверны казеозом. Заполненные каверны относятся к туберкулемам лишь условно, поскольку заполнение каверны происходит механически, в то время как туберкулемы – это своеобразный феномен в легочной ткани.
Выделяют следующие виды туберкулем:
- инфильтративно-пневмоническая туберкулема, инкапсулированный довольно свежий очаг казеозной пневмонии;
- казеома является как бы следующим этапом в эволюции отграниченного творожистого фокуса (расплавление, уплотнение, кальцификация, рассасывание);
- заполненная каверна – псевдо-туберулкулема.
Варианты прогрессирования туберкулемы:
- развитие перифокального воспаления;
- кавернизация – высвобождение из полости туберкулемы казеозных масс, через дренирующий бронх.
Кавернозный туберкулез легких.
Кавернозный туберкулез характерен наличием тонкостенной каверны, без перифокального воспаления, с единичными очагами в окружающей легочной ткани.
 Кавернозный туберкулез легких возникает в результате:
Кавернозный туберкулез легких возникает в результате:
- расплавления фокусов казеозной бронхопневмонии, из очага инфильтративно-пневмонического туберкулеза легких (пневмониогенная острая каверна);
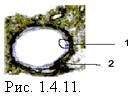
- из туберкулемы, c наружной фиброзной капсулой, Рис. 1.4.11. На внутренней поверхности таких полостей содержатся участки не отторгнувшихся казеозных масс.
Осложнения кавернозного туберкулеза.
Для острого кавернозного туберкулеза легких характерен бронхогенный путь прогрессирования.
Из осложнений следует отметить возможность профузных кровотечений. Острый кавернозный туберкулез легких при дальнейшем течении переходит в фиброзно-кавернозный.
Фиброзно-кавернозный туберкулез легких.
Фиброзно-кавернозный туберкулез легких возникает в результате прогрессирования любой формы туберкулеза легких с образованием каверны, в стенке которой выражен фиброзный компонент. Конечно, при далеко зашедшей фиброзно-кавернозной форме не всегда легко определить, какой процесс был ее источником, и что послужило причиной для ее развития.
Прогрессирование заболевания происходит по контакту и по бронхам в направлении от верхушки легкого к основанию. Поражение бронхиального дерева отмечается во всех случаях фиброзно-кавернозного туберкулеза легких (Рис. 1.4.12.).

Протяженность изменений в легких может быть различной. Процесс бывает односторонним и двусторонним с наличием одной или множества каверн. Для фиброзно-кавернозного туберкулеза характерны очаги бронхогенного отсева различной давности. Как правило, поражается дренирующий каверну бронх. Развиваются и другие морфологические изменения в легких: пневмосклероз, эмфизема, бронхоэктазы.
Цирротический туберкулез легких.
Циррозы легких представляют собой инволютивную фазу развития диссеминированного или фиброзно-кавернозного туберкулеза легких, возникающую в результате разрастания в легких соединительной ткани. Массивные склеротические изменения развиваются также при карнификации инфильтративно-пневмонических процессов, фибротизации легочной ткани в результате длительного легочного ателектаза.
 При формировании циирротического туберкулеза легких наряду с массивным, диффузного характера разрастанием соединительной ткани, происходит деформация легочной ткани и развитие бронхоэктазов. Каверны отсутствуют или имеют вид узких щелевидных полостей. При значительном объеме склеротических изменений развиваются гипертония малого круга кровообращения, легочное сердце и легочно-сердечная недостаточность. К основным осложнениям относятся также амилоидоз внутренних органов и тромбоэмболия легочной артерии (Рис. 1.4.13.).
При формировании циирротического туберкулеза легких наряду с массивным, диффузного характера разрастанием соединительной ткани, происходит деформация легочной ткани и развитие бронхоэктазов. Каверны отсутствуют или имеют вид узких щелевидных полостей. При значительном объеме склеротических изменений развиваются гипертония малого круга кровообращения, легочное сердце и легочно-сердечная недостаточность. К основным осложнениям относятся также амилоидоз внутренних органов и тромбоэмболия легочной артерии (Рис. 1.4.13.).
При инволюции инфильтрата или фиброзно-кавернозного туберкулеза цирроз может быть односторонним двусторонним, в зависимости от распротсраненности туберкулезного процесса. Характерным для гематогенно-диссеминированного туберкулеза является двухсторонний диффузный сетчатый склероз.
Цирротическому процессу в легких сопутствует викарная эмфизема, которая развивается в непораженных отделах легких. Замещение нормальной легочной ткани рубцовой, деформация бронхиального просвета нарушают функцию бронхов, приводят к застою в них секрета, где размножается микробная флора, и возникают вторичные воспалительные процессы. Деформация бронхов приводит к развитию бронхоэктазов. В условиях пневмосклероза происходит деформация сосудов, сужение и облитерация их просвета, формирование ангиоэктазий.
Структурные изменения бронхов, уменьшение дыхательных экскурсий из-за плевральных сращений и эмфиземы приводят к нарушению функции дыхания. Массовая гибель альвеол и легочных капилляров нарушает альвеолярный газообмен. Развивается гипоксемия и гипоксия. Дыхательная недостаточность компенсируется гипертрофией мышцы правого сердца. Когда компенсаторные возможности сердца иссякают, к дыхательной недостаточности присоединяется сердечная – развивается синдром «легочного сердца». В более поздних стадиях болезни к правожелудочковой недостаточности присоединяется недостаточность левого желудочка. Одной из основных причин смерти больных цирротическим туберкулезом легких является недостаточность кровообращения. Декомпенсация сердца по правому желудочковому типу.
Туберкулезный плеврит.
Плеврит (pleuritis) — воспаление плевры. Различают две основные формы плеврита.: сухой, или фибринозный (pleuritis sicca, fibrinosa), и выпотной, или экссудативный (pleuritis exsudativa).
При туберкулезе плевра вовлекается в воспалительный процесс при проникновении в нее инфекции лимфогенным, гематогенным и контактным путем. Вовлечение плевры в различные патологические процессы обусловлено тесными анатомо-топографическими связями висцеральной и париетальной плевры с легочной тканью, внутригрудными лимфатическими узлами. Плевра, обладая барьерной функцией, реагирует на разнообразные патофизиологические сдвиги в организме, в результате чего в ней развиваются воспалительные или аллергические процессы.
Экссудативно-воспалительная реакция плевры связана с повышенной проницаемостью кровеносных и лимфатических капилляров кортикального слоя легких и самой плевры, пропускающих жидкую часть крови в межтканевые щели, поверхностные слои плевры и оттуда, вследствие отрицательного давления, в плевральную щель.
Лимфогенные плевриты.
Туберкулезная инфекция может поражать субплевральные лимфатические узлы. Оседая в них, микобактерии туберкулеза частично замуровываются и погибают, частично же, сохраняя свою вирулентность, распространяются по лимфатическим путям и вызывают субплев¬ральные кортикальные лимфангиты либо экссудативные плевриты.
Гематогенные плевриты.
Возможен гематогенный занос туберкулезной инфекции в плевральную полость, с развитием на плевре туберкулезных бугорков. Исходным очагом является активный туберкулезный процесс в прикорневых лимфатических узлах. Контактный путь распространения инфекции возникает при активном железисто-медиастинальном туберкулезе, с поражением висцеральной плевры.
Острые плевриты.
Серозный плеврит наблюдается редко.
При фибринозном плеврите (сухой плеврит) на плевре вначале появляется нежный, легко снимающийся фибринозный налет. В дальнейшем образуется фибринозная пленка желтоватого или желтовато-серого цвета.
Гнойный плеврит (эмпиема плевры) редко с самого начала возникает как гнойный, чаще развивается вслед за серозно-фибринозным воспалением плевры. Процесс обычно бывает односторонним и преимущественно располагается в базальной или задней части полости плевры. Гнойный плеврит наблюдается при прорыве казеозных масс из легкого в полость плевры, бронхо-плевральных свищах и т.п.
Геморрагический плеврит сопровождается пропотеванием в полость плевры экссудата, содержащего значительную примесь эритроцитов.
Исходы острых плевритов.
Серозный экссудат может полностью рассосаться.
Фибринозный экссудат, в подавляющем большинстве случаев, рассасываете лишь частично, а в основном подвергается организации, что ведет к развитию спаек, фиброзному утолщению плевры, облитерации плевральных полостей.
Гнойный экссудат редко подвергается полному рассасыванию, чаще наблюдается инкапсуляция воспалительного выпота. Воспалительный процесс при эмпиеме плевры может переходить на интерстициальную ткань легкого (гнойная пневмония).
Хронические плевриты.
Чаще всего хроническое течение плевритов наблюдается при эмпиеме плевры. В этих случаях экссудат сгущается, распадается, превращается в сыровидную массу или кашицу с наличием кристаллов холестерина, микроорганизмы могут исчезнуть. Плевральные листки бывают резко утолщены, плотные, иногда с очаговой петрификацией и даже оссификацией. Значительные отложения известковых масс особенно характерны для туберкулезной эмпиемы. Эмпиема плевры может вести к гнойно-резорбтивной лихорадке, сепсису, истощению, амилоидозу внутренних органов. Иногда затяжное, хроническое течение наблюдается при серозно-фибринозных и фибринозных плевритах. При острых и хронических плевритах значительное накопление экссудата в плевральной полости вызывает смещение органов средостения в противоположную сторону.